细菌性角膜炎
(一)概述是临床常见化脓性角膜炎之一,近年来常见致病细菌为肺炎链球菌、金黄色葡萄球菌、铜绿假单孢菌和莫拉菌。配戴角膜接触镜、角膜外伤、取异物术后、慢性眼表疾病如泪囊炎、睑缘炎、干眼及倒睫、全身免疫力低下及糖尿病为危险因素。
(二)诊断标准
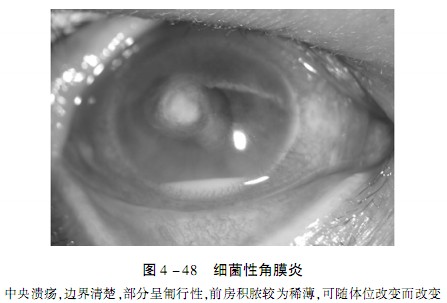
1、结膜睫状充血或混合性充血,角膜基质浸润、溃疡,发展可致后弹力层膨出甚至穿孔。前房积脓,多为无菌性。不同病原菌及病程临床表现差异大。葡萄球菌性角膜炎常表现为边界清楚的圆形灰白色基质浸润,可发展为基质脓肿(图4 -48)。铜绿假单孢菌性角膜炎特点为发展迅速的溃疡、基质溶解和大量黄绿色脓性分泌物,可发生角膜穿孔。
2、实验室检查病灶刮片检查,Gram和Giemsa染色;细菌培养,常规培养基有血、肉汤和巧克力培养基,同时行药物敏感实验。细菌培养阳性结果可确诊。
(三)处理原则
1、去除病因或诱因,如睑缘炎、泪囊炎。
2、控制感染,使用抗菌药物治疗。应用抗生素方法应根据角膜炎严重程度。小溃疡、前房反应轻者可单纯局部应用1~2种广谱抗生素(左氧氟沙星、妥布霉素),每30~60min 1次。有效者可减少点药次数至2h 1次。严重病例可配制针对G+菌的高浓度头孢唑林( 50mg/ml)或万古霉素(25~50 mg/ml),针对G-菌的高浓度的头孢他定滴眼液(50 mg/ml),初起30min内可5min点眼1次,24h内每30min 1次,两种滴眼液交替间隔5分钟点眼。溃疡累及巩膜或眼内者应加用全身抗生素治疗。当培养结果显示病原菌耐药且临床病情仍进展时应换药。
3、采用睫状肌麻痹剂减轻睫状肌痉挛、防止虹膜后粘连(复方托吡卡胺)。
4、糖皮质激素会影响伤口愈合增加角膜穿孔的危险,仅在病原菌检查及药敏试验结果明确,抗生素治疗有效的病例,7~10天后可酌情加用糖皮质激素点眼。
5、严重病例药物治疗无效者可考虑行结膜瓣遮盖或角膜移植术。
(四)治愈标准
1、症状消失。
2、角膜溃疡愈合,角膜永肿浸润消退,可遗留云翳、斑翳或白斑,前房反应消失。
3、停药1月无复发。




